新冠致孕中期流产:瑞士一胎儿尸检无畸形核酸阴性,胎盘阳性(组图)
新冠疫情暴发后,孕妇感染便是研究关注的焦点之一,此前的研究普遍认为尚无母婴垂直传播证据。然而除母婴垂直传播外,科学界也在关注其他潜在不利影响,这些影响同样性命攸关。比如最新的研究显示,COVID-19存在诱发胎盘病理学的可能性,并引发孕中期流产。
以上结论来自顶级学术期刊《美国医学学会杂志》(JAMA)当地时间4月30日在线发表的一份研究。瑞士洛桑大学附属医院妇产科、微生物研究所、病理研究所团队合作完成的一项研究“Second-Trimester Miscarriage in a Pregnant Woman With SARS-CoV-2 Infection”,报告一名COVID-19孕妇在妊娠中期流产的病例。

此次报告病例中的报告中的这名孕妇28岁,肥胖,为初孕者。她于妊娠19周时出现发热(39.2°C)、肌肉痛、疲劳、轻度吞咽疼痛、腹泻和干咳2天,鼻咽拭子对SARS-CoV-2呈阳性。该名孕妇接受了口服对乙酰氨基酚治疗,出院回家。
2天后,也就是2020年3月20日,该孕妇出现了严重的子宫收缩、发烧,症状没有改善,没有发现任何肺炎的迹象。阴道检查显示宫颈5厘米扩张、胎膜鼓胀。同时胎动活跃,胎儿心动过速(180/分钟),超声检查则显示胎儿形态、生长及羊水正常。
分娩开始前,医生对她使用预防性阿莫西林-克拉维酸钾、进行了局部麻醉。在整个分娩过程中,孕妇都戴着口罩,两名SARS-CoV-2检测结果均为阴性的医护人员也均戴好口罩。经产道分娩10小时后分娩出死胎。
获得机构审查委员会的批准和书面知情同意后,研究团队采用逆转录-聚合酶链反应(RT-PCR)检测SARS-CoV-2,培养物检测病原菌,对来自母亲、胎儿和胎盘的样本进行沙眼衣原体(Chlamydia trachomatis)、淋病奈瑟氏菌(Neisseria gonorrhoeae)、人型支原体(Mycoplasma hominis)和解脲脲原体(Ureaplasma urealyticum)的PCR检测。
值得注意的是,该研究还由2名有经验的围产期病理学家进行了胎盘组织学检查和胎儿尸体解剖。对胎盘进行苏木精-伊红、髓过氧化物酶免疫组化、革兰氏染色和高碘酸-希夫(PAS)染色。
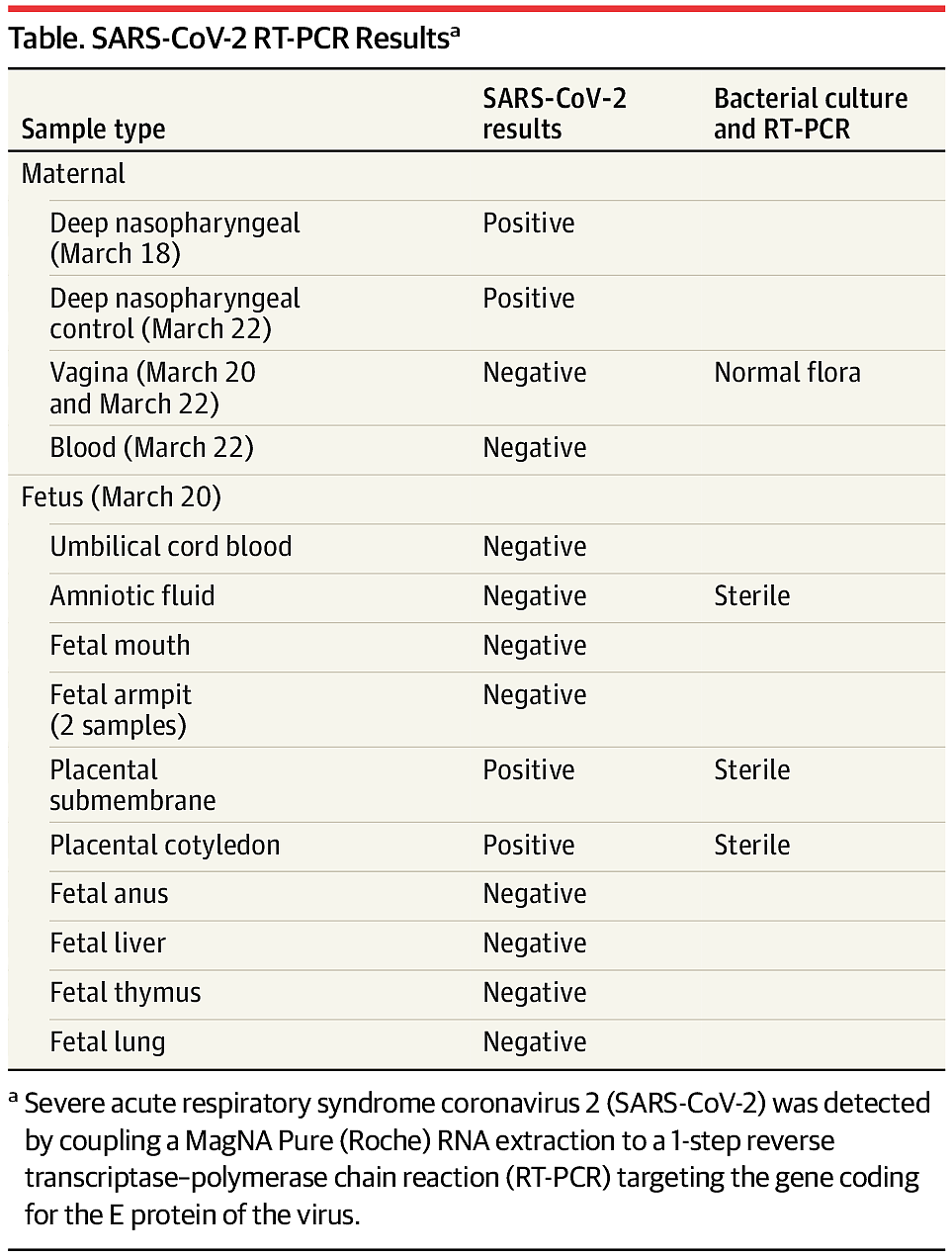
结果显示,在分娩过程中采集的羊水和阴道拭子对SARS-CoV-2和细菌感染检测呈阴性(表)。在出生后几分钟内从腋窝、口腔、胎粪和胎儿血液中提取的拭子检测对SARS-CoV-2和细菌感染均呈阴性。胎儿尸检(autopsy)未见畸形,胎儿肺、肝、胸腺活检(biopsies)对SARS-CoV-2均为阴性。
在胎盘检测方面,胎盘娩出后几分钟内,研究团队用无菌手术刀对胎盘的表面进行消毒和处理,进行了2次拭子检测和活检(接近脐带和周围边缘)。结果显示细菌感染呈阴性,但SARS-CoV-2呈阳性。24小时后,胎盘对SARS-CoV-2仍呈阳性反应。在48小时时,母体血液、尿液和阴道拭子均为SARS-CoV-2阴性,而鼻咽拭子仍为阳性。
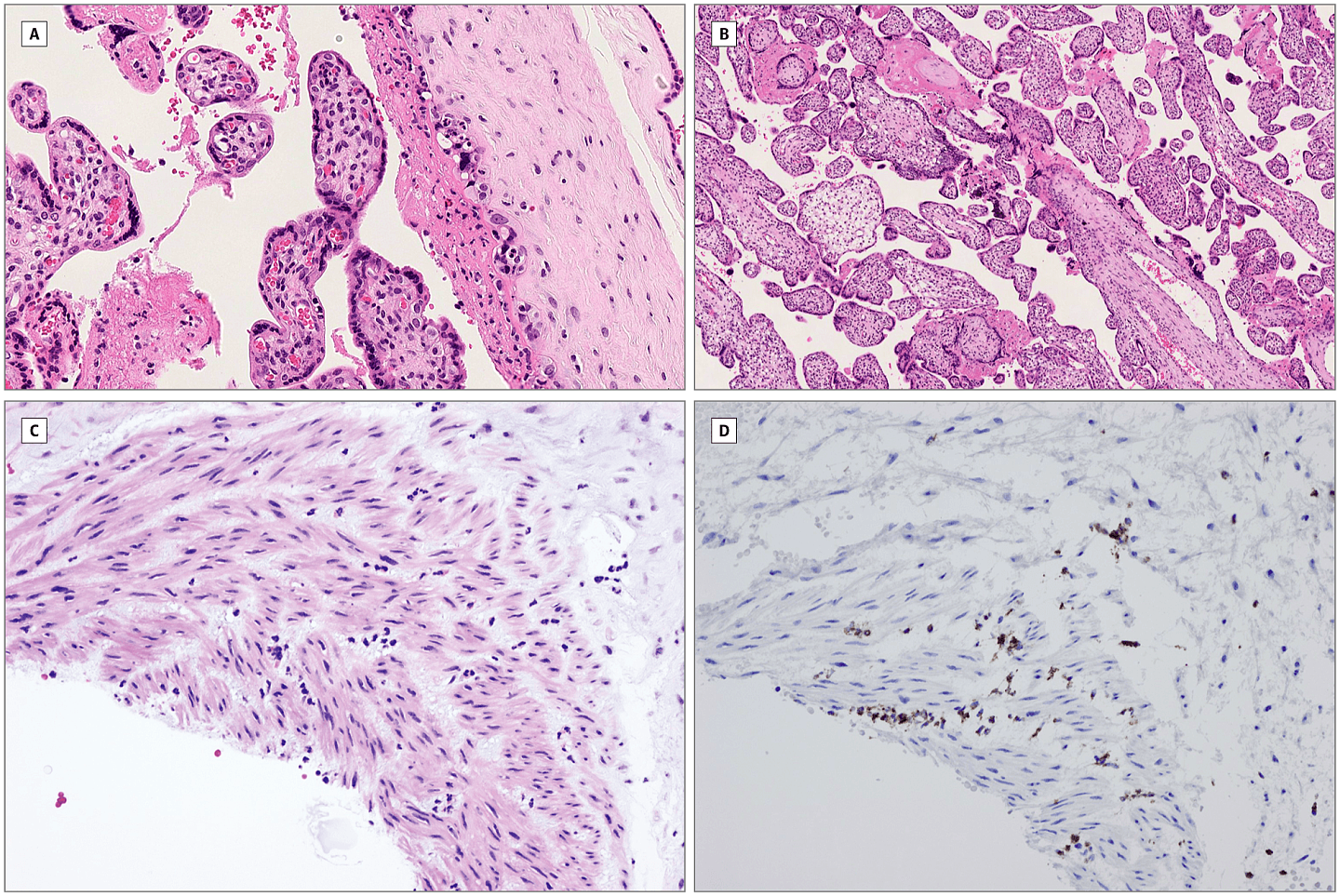
A、绒毛膜下隙中性粒细胞和巨噬细胞,提示急性绒毛膜下炎症(苏木精-伊红×20)。B、绒毛间纤维蛋白沉积增多,合胞体结增多(苏木精-伊红×10)。C、脐带炎 (苏木精-伊红×20)。D、中性粒细胞特异性染色脐带炎(髓过氧化物酶免疫组化×20)。
胎盘组织学表现为绒毛膜下隙中性粒细胞和单核细胞混合炎性浸润,非特异性绒毛间纤维蛋白沉积增加。脐带结缔组织炎症,提示胎儿有炎症反应增加。胎盘革兰氏染色和高碘酸-希夫(PAS)染色、PCR和培养物均未发现任何细菌或真菌感染。
研究团队在讨论环节指出,本例COVID-19孕妇在妊娠中期流产与胎盘感染SARS-CoV-2有关,胎盘中的病毒学发现支持了这一观点。
他们分析,在分娩、采样或实验室评估时发生污染的可能性不大,因为所有其他拭子对SARS-CoV-2均呈阴性。目前也还没有发现其他导致胎儿死亡的原因。
当然,该病例同样没有得出垂直传播的证据,但考虑到胎儿发育阶段以及母亲感染时间短,研究团队提到,“胎儿未检测到病毒并不令人惊讶,SARS-CoV-2是否穿过胎盘屏障值得进一步研究。”
研究团队也提到该研究的局限性,包括单个病例和不能排除的其他流产原因,如自发性早产、宫颈功能不全或未被发现的全身性或局部性细菌感染。
研究团队援引此前的研究提到,在感染中东呼吸综合征冠状病毒(MERS-CoV)和严重急性呼吸综合征冠状病毒(SARS-CoV)的孕妇中,有40%的孕妇因胎盘感染而导致急慢性胎盘功能不全,从而导致流产或胎儿生长受限。
他们提醒,有必要对COVID-19孕妇进行更多的研究,以确定SARS-CoV-2是否会导致类似的不良结果。
实际上,围绕新冠病毒感染孕产妇的研究并不在少数。早在当地时间2月10日,湖北省妇幼保健院新生儿科主任夏世文等人在《儿科转化研究》(translational pediatrics)发表了首篇针对中国新生儿新冠病毒肺炎感染的相关研究,回顾研究了2020年1月20日至2月5日在湖北省内5家医院确诊新型冠状病毒感染的9例孕产妇(1例为双胎)分娩的10例新生儿,分析其临床特点及转归。
夏世文等人通过研究发现,母亲围生期感染新冠肺炎对新生儿可能存在不良影响,如早产、胎儿宫内窘迫、呼吸窘迫、血小板减少伴肝功能异常甚至死亡等,暂未发现新型冠状病毒存在母婴垂直传播的证据。
随后的当地时间2月12日,武汉大学中南医院的张元珍教授、武汉大学基础医学院医学病毒研究所侯炜教授、北京大学第一医院杨慧霞教授领衔的合作团队在顶级医学期刊《柳叶刀》(The Lancet)发表研究,回顾了9例妊娠期COVID-19感染的临床特征,并探讨了宫内垂直传播潜力。他们的结论相对乐观,认为9例临床症状和其他患者类似,新生儿经剖腹产均活产。同时指出,对孕晚期孕妇来说,尚无证据提示新冠病毒可以经宫内垂直传播对新生儿和胎儿产生不良影响。
针对张元珍等人的这项研究,中国工程院院士、北京大学第三医院院长、援鄂国家医疗队成员乔杰还在顶级医学期刊《柳叶刀》(The Lancet)同期发表了评论文章,她提到,以往的研究表明,妊娠期SARS与孕产妇和新生儿不良并发症的高发生率相关,如自发性流产、早产、宫内生长受限、气管内插管、重症监护病房入院、肾功能衰竭和弥漫性血管内凝血障碍等。然而,在张元珍等人的这项最新研究中,孕产妇和新生儿的不良并发症要少于SARS感染孕妇。
乔杰还提到,在已确诊的新冠病毒感染的孕妇中报告的临床特征与在一般确诊人群相似,这表明与SARS病毒感染相比,新冠病毒感染的临床病程和结局相对乐观。
当地时间3月4日,中山大学附属第一医院呼吸与危重症医学科主任郭禹标教授等人在《Journal of Infection》发表的一篇文章中则分析了13名武汉市以外的孕妇,其中2例不足28周,11例为孕晚期,所有孕妇均没有基础疾病。这13例孕妇中有3例治疗后情况好转并出院,其余10例均进行了剖宫产。10例剖宫产中有5例是由于妊娠并发症紧急实施,包括胎儿窘迫(3例)、胎膜早破(1例)和死胎(1例)。所有13例孕妇中6例(46%)在妊娠32-36周时发生早产。
郭禹标等人认为,这些围产期并发症可以归因于病毒感染和生理变化,降低了孕妇在妊娠后期缺氧耐受。不过他们同样指出,在9例活产中没有观察到严重的新生儿窒息,也没有发现垂直传播。






 +61
+61 +86
+86 +886
+886 +852
+852 +853
+853 +64
+64


